IVOM: Aktuelle Entwicklungen und Perspektiven
Die IVOM ist heute der Goldstandard bei der Behandlung zahlreicher Erkrankungen der Makula. Und auch hier schreiten die Entwicklungen rasch voran: Zurzeit laufen Studien zu Präparaten mit verlängerter Wirkdauer und zu nachfüllbaren Implantaten, die den Anti-VEGF-Wirkstoff kontinuierlich abgeben. Und in den USA läuft eine Studie zu einem Kompliment-Inhibitor zur Therapie der geographischen Atrophie.
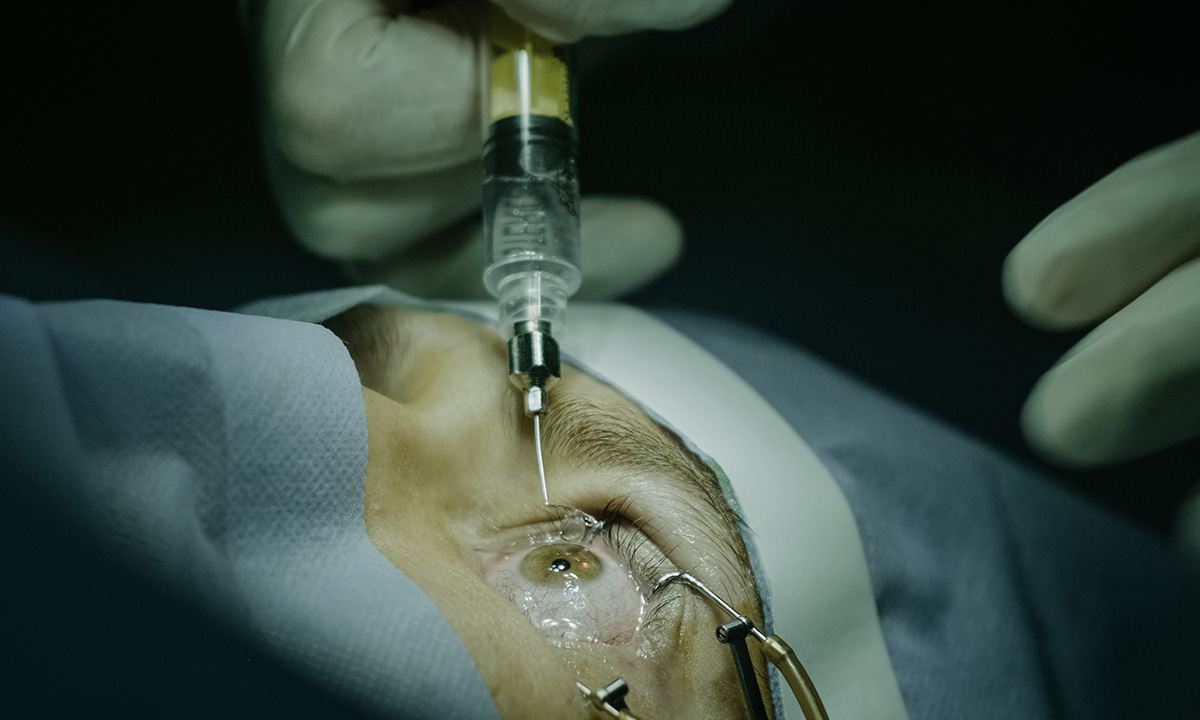
In Deutschland waren bislang zwei Medikamente zur Behandlung der neovaskulären AMD zugelassen: Der monoklonale Antikörper Ranibizumab (Lucentis) und das Fusionsprotein Aflibercept (Eylea). Off-Label wird auch der Angiogenese-Hemmer Bevacizumab (Avastin) angewendet. Sie wirken durch Hemmung der Angiogenese, indem Proteine aus der Gruppe der vaskulären endothelialen Wachstumsfaktoren (VEGF) abgefangen werden.
Doch da diese Wirkstoffe häufig nur ca. vier Wochen im Auge verbleiben, müssen Patienten monatlich zu ihrer Injektion in die Praxis oder Klinik kommen. Deshalb wird daran gearbeitet, Medikamente mit einer längeren Wirkungsdauer zu entwickeln, die größere Abstände zwischen den Injektionen ermöglichen. Seit letztem Jahr ist mit Brolucizumab (Beovu) ein weiteres Medikament aus der Wirkstoffgruppe der VEGF-Inhibitoren zugelassen. Es wird seltener appliziert, was die Adhärenz verbessert. Die Phase-3-Studien HAWK und HARRIER zeigten, dass bei rund der Hälfte der Studienteilnehmer und Studienteilnehmerinnen eine Visusverbesserung durch eine Behandlung mit Brolucizumab im 12-Wochenintervall erreicht werden konnte. Doch bereits kurz nach der Zulassung durch die FDA erhielt die die American Society of Retina Specialists (ASRS) die ersten Berichte über das Auftreten von okulären Inflammationsprozessen nach intravitrealer Brolucizumab-Injektion zur Behandlung der neovaskulären altersbedingten Makuladegeneration. Neben intraokulären Entzündungen wurde auch von Fällen mit retinaler Vaskulitis berichtet. Im schlimmsten Fall kam es zu einer okklusiven retinalen Vaskulitis mit einem erheblichen Sehverlust.
Auch der bispezifische Antikörper Faricimab soll sich durch ein längeres Dosierungsintervall auszeichnen. Die Ergebnisse einer Phase-III-Studie zeugen von einer guten Wirksamkeit bei feuchter AMD und diabetischem Makulaödem. Im Gegensatz zu den derzeitigen Therapien für nAMD und DMÖ, die nur den VEGF-Signalweg hemmen, zielt Faricimab über Angiopoietin-2 (Ang-2) und VEGF auf zwei verschiedene Signalwege ab, die eine Reihe von Netzhauterkrankungen begünstigen. Der bispezifische Antikörper wurde speziell für die intravitreale Anwendung entwickelt.
Ang-2 und VEGF-A tragen zum Sehkraftverlust bei, indem sie die Blutgefäße destabilisieren, die Bildung neuer undichter Blutgefäße anregen und Entzündungen verstärken. Durch das gleichzeitige Blockieren beider Signalwege, an denen Ang-2 und VEGF-A beteiligt sind, soll Faricimab die Blutgefäße und damit auch die Sehkraft von Patienten mit Netzhauterkrankungen stabilisieren. Ungefähr die Hälfte der Personen, die den Antikörper erhielten, mussten dabei laut Hersteller nur alle vier Monate behandelt werden. Im Juli 2021 nahm die FDA den Zulassungsantrag für Faricimab im Rahmen eines beschleunigten Verfahrens an. Im Januar 2022 erfolgte die Zulassung in den USA.
Ebenfalls in der Erprobung sind permanente, nachfüllbare Implantate, die den Anti-VEGF-Wirkstoff kontinuierlich abgeben und das Auf und Ab der Konzentration des Wirkstoffs im Glaskörper verhindern. Sie knüpfen an intravitreale Implantate wie den Dexamethason-Medikamententräger Ozurdex und das mit Fluocinolonacetonid gefüllte Mikroröhrchen Iluvien an. Das neue Port-Delivery-System (PDS) mit Ranibizumab ist ein intraokuläres Implantat, das operativ über die Pars plana eingesetzt wird und nachgefüllt werden kann. Die Wirkungsdauer des etwa reiskorngroßen PDS beträgt bis zu einem halben Jahr, was zu einer deutlich reduzierten Injektionshäufigkeit führen würde. Im Juni dieses Jahres akzeptierte die FDA den Zulassungsantrag für das Implantat zur Behandlung der nAMD. Die Europäische Arzneimittelagentur hat den PDS-Zulassungsantrag für nAMD ebenfalls validiert.
Im Gegensatz zur nAMD gibt es für die geographische Atrophie (GA) als Spätform der trockenen AMD bislang keine zugelassene Therapie. Die progrediente Erkrankung führt zur Entwicklung und kontinuierliche Ausdehnung von Atrophiearealen, die mit korrespondierenden absoluten Skotomen einhergehen. Zurzeit laufen zahlreiche klinischen Studien zur Prüfung von Wirksamkeit und Sicherheit pharmakologischer Interventionen bei GA. Dazu zählen die Verminderung retinaler Toxine (z.B. mit Fenretinide), anti-inflammatorische und neuroprotektive Substanzen sowie Antioxidantien. Hoffnungen ruhen aber auch auf Komplement-Inhibitoren. Das Komplementsystem ist ein Teil des angeborenen Immunsystems und gehört wie das Gerinnungs-System zu den enzymatisch katalysierten Proteinkaskadensystemen. Eine übermäßige Aktivierung der Komplementkaskade führt zur Zerstörung gesunder Zellen, was zum Ausbruch oder Fortschreiten vieler Krankheiten führen kann.
Zahlreiche Studien weisen auf eine zentrale Rolle des Komplementsystems in der Ätiologie der AMD hin. Eine genetisch determinierte, pathologisch erhöhte systemische Komplementaktivierung hat eventuell starke Auswirkungen auf die alternde Makula und kann zu vielfältigen Veränderungen einschließlich pathologischer Ablagerungen in der subretinalen extrazellulären Matrix führen. Derzeit laufen Phase-III-Studien zur Therapie der GA mittels intravitrealem Pegcetacoplan, einem Komplementfaktor C3-Inhibitor. Der Komplementfaktor C3 spielt in der Aktivierungskaskade des Komplementsystems eine bedeutende Rolle ein, sodass eine breite Unterdrückung der Konsequenzen möglich scheint. Daten aus Phase II legen nach Angaben des Herstellers nahe, dass APL-2 die Progressionsgeschwindigkeit der GA reduziert. In der ersten Hälfte des Jahres 2022 soll bei der FDA ein Antrag auf Zulassung des neuen Medikaments zur Behandlung der GA eingereicht werden.